作者:王越,孙怀宇,于世海,张帅,胡占军,张金海,沈阳医学院附属辽宁省健康产业集团铁煤总医院神经外科
颅内多发动脉瘤(multiple intracranial aneurysms,MIA),即颅内同时存在两个或两个以上动脉瘤,文献报道约占
1.资料与方法
1.1一般资料
共纳入18例患者,其中男11例,女7例;年龄35~72岁,平均49.1岁;18例均发生
1.2影像学检查
本组均在入院前行头颅
纳入标准:(1)入院查CTA或者DSA诊断颅内多发动脉瘤;(2)Hunt-Hess分级0~3级;(3)一期显微外科手术夹闭,临床资料完整。排除标准:(1)Hunt-Hess分级4~5级;(2)术中仅处理责任病灶二期处理未破裂动脉瘤,术后自动出院临床资料不完整者。本研究经过沈阳医学院附属辽宁省健康产业集团铁煤总医院伦理委员会的批准并征求患者知情同意。
1.3治疗方法
本组18例患者均在头颈部3D-CTA确诊后24h内行显微外科手术治疗。根据动脉瘤部位和Hunt-Hess分级制定手术方案,选择一期或分期手术处理动脉瘤;本组18例均行一期手术治疗,单侧一切口16例,双侧两切口2例。
术前根据影像学资料,充分论证责任病灶及动脉瘤之间的关系,从而制定手术方案。手术在全麻下进行,采用翼点入路、扩大额颞部入路、翼点入路联合眶上外侧入路。满意的颅压是动脉瘤夹闭的前提,通过术中使用脱水药物,短暂过度通气,颅底各脑池、终板开放,血肿吸出等方法降低颅内压;若颅压下降仍不满意,行Paine点穿刺释放脑脊液。
颅压满意后,遵循先责任后非责任,先简单后复杂,先近后远的原则去分离暴露动脉瘤,夹闭动脉瘤。如在解剖暴露责任动脉瘤过程中经过未破裂动脉瘤,在不影响责任动脉瘤夹闭的情况下,可先行夹闭未破裂动脉瘤,以免术中牵拉等造成未破裂动脉瘤术中破裂。个体化处理方案见图1-3。
2.结果
37个动脉瘤,夹闭37个,手术单侧一切口16例,双侧两切口2例。本组病例18例术后4~30周行CTA或

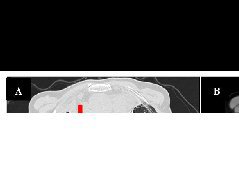
图1 55岁女性患者手术前后影像学结果及术中所见。典型病例1患者,因“突发剧烈

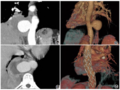
图2 69岁女性患者手术前后影像学结果及术中所见。典型病例2患者,因“突发头痛5d”于2019年9月26日收治入院;A:CTA示右侧MCA-M1末端动脉瘤(责任病灶),右侧ICA末端动脉瘤(2个);B:手术选择右侧翼点入路,充分解剖分离外侧裂,责任病灶顺利夹闭后,暴露同侧深部ICA末端动脉瘤,顺利夹闭动脉瘤颈;C:手绘动脉瘤情况;D:手绘动脉瘤夹闭情况;E:术后2周CTA检查动脉瘤夹闭确切,载瘤动脉通畅

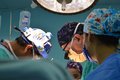
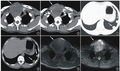
图3 46岁男性患者手术前后影像学结果及术中所见。典型病例3患者,因“突发剧烈头痛1d”于2017年3月13日收治入院;A:CTA示基底动脉尖动脉瘤(责任病灶),右侧MCA-M1末端动脉瘤;B、C:手术选择右侧额颞部扩大入路(包括翼点入路和颞下入路范围),先行翼点入路,顺利夹闭MCA-M1末端动脉瘤之后,由于基底动脉尖高出后床突超过10mm,翼点入路难以显露,改为颞下入路,打开终板释放CSF,进一步降低ICP,暴露病灶区,顺利夹闭基底动脉尖动脉瘤;D:手绘基底动脉尖动脉瘤情况;E:手绘基地动脉尖动脉瘤夹闭情况
3.讨论
MIA较单发动脉瘤风险更大,情况复杂,骚扰的血管更多,变数更大,手术治疗更加复杂。对于脑动脉瘤的诊断方式包括CTA、DSA和
DSA诊断动脉瘤的优势是可以动态显示载瘤动脉、穿支血管和动脉瘤内的血流情况,对于大型复杂动脉瘤的术前评估必不可少。MRA对于瘤内血栓和夹层动脉瘤显示有独特优势。本组均在术前行CTA确诊。
发生SAH的多发动脉瘤时,首先需要对责任病灶进行判定,有报道提出了相关评判线索:(1)SAH出血的分布区域;(2)动脉瘤体积;(3)动脉瘤形态;(4)载瘤动脉
SHA分布区域特征和动脉瘤形态异常可能会提供有价值的评判线索,本研究在判断责任动脉瘤上根据SAH出血的分布及血肿多少、动脉瘤的体积和形态、载瘤动脉痉挛程度综合考虑,也遇到CTA在动脉瘤术前影像学诊断信息异常的病例。病例3基底动脉尖动脉瘤因粗大后交通动脉慢性闭塞导致术前CTA未显影该后交通动脉,而术中发现解剖形态与术前CTA明显不符。病例2动脉瘤太小(MINI动脉瘤)CTA未显影,术中探查显微镜下得以证实。因此,脑血管病术前影像学诊断还需要结合术者的经验来判断,彰显人脑相对电脑的优势。
术前影像学评估仅供参考,具体还需要术中探查。因此,对于多发动脉瘤手术治疗来说,一侧入路处理双侧和前后循环动脉瘤是必须要考虑和面对的问题。有报道也显示了一侧入路夹闭双侧动脉瘤的技术可行性。MIA破裂出血应尽早行手术治疗,以降低动脉瘤性SAH再出血,MIA手术治疗的原则是优先处理破裂动脉瘤。
对于双侧多发动脉瘤,如何设计治疗方案众说纷纭。本研究认为,治疗安全有效是首先要考虑的问题,其次才是手术技巧和策略。一侧入路或双侧入路,一期手术或分期手术,显微外科手术治疗或复合手术治疗,都需要根据MIA形态位置,距离,ICP,Hunt分级,患者全身状况,医生经验和设备条件决定。
手术夹闭动脉瘤的基本原则是,避免发生术中和术后动脉瘤再破裂;处理顺序一般遵循先责任后非责任,先简单后复杂,先近后远。开颅夹闭手术中,如对侧动脉瘤能够满足安全夹闭的条件,可以一次夹闭双侧动脉瘤;而对于有风险和暴露难度的对侧动脉瘤,决不能一切口强行夹闭。在不能明确责任病灶的情况下,需要一期双侧入路处理对侧动脉瘤;责任病灶明确,则治疗方案选择手术夹闭责任病灶,探查对侧病灶;若不能实施一次夹闭双侧动脉瘤,则二期行介入手术栓塞治疗。
手术入路设计主要针对术前评估的责任病灶位置,当不能判断责任病灶时,要从术野所能包括更多动脉瘤和术者操作所能及的入路考虑。本研究在选择入路时,会一切口包括多个入路范围,例如扩大额颞部切口包括前纵裂入路、眶上入路、翼点入路和颞下入路,此入路可以处理大多数前循环和后循环上部动脉瘤,这样对于术中复杂情况处理和入路有多种选择,有备无患。
一侧入路夹闭对侧动脉瘤需要满足以下几个条件:(1)动脉瘤颈全部可见;(2)载瘤动脉近端术中可及;(3)对侧动脉瘤形态单纯;(4)对侧动脉瘤属未破裂动脉瘤。对于不能满足上述条件的对侧动脉瘤夹闭风险很大。
一侧入路夹闭对侧动脉瘤的禁忌症:(1)动脉瘤颈部分暴露;(2)复杂动脉瘤(大型或巨大型、动脉瘤颈有穿支、宽颈等)。
相对禁忌:(1)载瘤动脉难以暴露;(2)责任动脉瘤;(3)动脉瘤颈可见,但难以实现夹闭。对于单侧入路夹双侧后交通动脉瘤在解剖上是可行的,常用的入路有眶上外侧入路和经侧裂入路。如何选择入路,要根据动脉瘤的位置和形态决定。
对于显露相对容易的后交通动脉瘤,眶上外侧入路简单、快捷,分离骚扰的结构少,术后反应轻。对于结构复杂和暴露困难的后交通动脉瘤,经侧裂入路可以广泛地暴露目标区,更适于复杂的手术操作;但手术过程更长,对侧裂内结构骚扰更多,术后反应可能会更重。
当然,对于侧裂内有血肿的后交通动脉瘤,经侧裂手术是首选。脉络膜前动脉和脉前动脉瘤明显遮挡后交通动脉瘤瘤颈的显露,需要牵拉脉前动脉瘤才能完成后交通瘤颈的暴露,但依然无法观察到瘤颈后部,所以动脉瘤夹的施夹过程仍需谨慎,经侧裂入路宽阔的视野和手术空间是动脉瘤顺利夹闭的前提。
为了实现对侧动脉瘤的夹闭,ICP的控制至关重要;术中脱水药物,短暂过度通气,颅底各脑池的开放,终板开放和局部血肿的吸除等措施都很重要。没有满意的ICP,则无法完成一侧入路夹闭远处、深部或者对侧动脉瘤。对于前循环多发动脉瘤手术,有报道提及当M1段>14mm时不易夹闭M1末端动脉瘤。
本研究认为,对侧M1末端动脉瘤颈只要能满意暴露,可以不受M1段长度的限制。对侧ICA动脉瘤的夹闭是最具风险的,由于有对侧视神经的遮挡,无法观察到大部分后交通起始处动脉瘤颈;而对侧视神经的移动度有限,强行牵拉视神经可能造成
术中由于对侧或者后循环动脉瘤位置深,暴露困难,操作空间极其有限,可能出现可见而不可及的情况,此时除了广泛开放周围蛛网膜下腔和松解纤维束,还可以尝试使用“刺刀样”mini动脉瘤夹,会有更好的可视性和可操作性。
总而言之,MIA和单一动脉瘤相比较,治疗困难、因素复杂、风险更大,术前计划的制定和术中情况的判断和处理很重要。对于多发动脉瘤的治疗,目前常规的手术方式是介入治疗和显微外科夹闭,随着神经介入技术的快速发展,血管内介入治疗已成为大多数动脉瘤的首选治疗方法,但显微外科手术仍是一些动脉瘤治疗的必备方式。
例如对于介入路径差,操作难度大、风险高,而单纯手术夹闭相对简单、安全性高的患者;或者合并较大血肿,有明显神经压迫症状、占位效应的巨大动脉瘤患者及经济困难患者。显微外科手术是一种有效安全的治疗手段,条件允许情况下,联合血管内介入技术共同完成多发动脉瘤的复合手术治疗更显前途。
复合手术技术在复杂颅内动脉瘤手术中应用,包括颅内外血管吻合后载瘤动脉血管内闭塞、动脉瘤部分夹闭后栓塞、超选造影后手术夹闭、近端球囊阻断后动脉瘤夹闭,术中
来源:王越,孙怀宇,于世海,张帅,胡占军,张金海.颅内多发动脉瘤显微外科手术治疗体会[J].临床神经外科杂志,2022,19(01):17-21.